Fisiopatología y factores de riesgo
La artritis reumatoide (AR) es una enfermedad autoinmune sistémica caracterizada por una poliarteritis inflamatoria crónica que afecta a articulaciones grandes y pequeñas con predilección por las articulaciones pequeñas de las manos y los pies.
La AR tiene una prevalencia de entre el 0,5% y el 1% en la población general; algunas poblaciones específicas presentan tasas que alcanzan el 7%.
Factores genéticos
Los genes confieren el 60% del riesgo de AR. Del centenar aproximado de loci genéticos conocidos actualmente y asociados al riesgo de AR, el más importante es el grupo HLA de clase II, sobre todo los alelos HLA-D. Estos alelos de riesgo codifican el epítopo compartido, una secuencia de cinco aminoácidos que se une a los antígenos peptídicos citrulinados importantes en la fisiopatología de la AR y asume su presentación.
Dado que la citrulina es un aminoácido que no está presente normalmente en los seres humanos, las proteínas citrulinadas son inmunógenas, sobre todo en las personas que, además, tienen el epítopo compartido.
La citrulina se forma por la acción de la enzima peptidil arginina deiminasa (PADI), que se encuentra en los sitios de inflamación y sirve para desaminar la arginina y formar péptidos citrulinados. Muchos de los genes asociados a la AR modifican las respuestas inmunitarias y ofrecen un medio para el desarrollo de autoanticuerpos.
Factores ambientales
Los factores ambientales suponen el 40% del riesgo de AR. Uno de los factores ambientales más importantes es el tabaquismo. El tabaquismo puede provocar inflamación pulmonar, que activa enzimas como la PADI, y podría favorecer la citrulinación.
Es necesario aconsejar que dejen de fumar a los pacientes fumadores que tienen riesgo de AR debido a los antecedentes familiares.
Agentes infecciosos
Un posible factor de riesgo para la aparición de AR es la enfermedad periodontal. Porphyromonas gingivalis, una bacteria asociada a periodontitis, produce enzimas tipo PADI y tiene una posible relación con la formación de péptidos citrulinados.
Otros agentes infecciosos implicados son el micoplasma, el virus de Epstein-Barr y el parvovirus B19. Sin embargo, no se ha identificado ninguna causa infecciosa directa de AR.
También despierta interés la función del microbioma intestinal en la AR. Se ha propuesto que la disbacteriosis intestinal favorece la AR inicial, posiblemente mediante la activación de linfocitos proinflamatorios.
Hormonas
Las mujeres tienen dos o tres veces más probabilidades de desarrollar AR que los varones. La función de los estrógenos y otros factores sexuales específicos no se conoce del todo, pero parece favorecer un medio proinflamatorio y/o proautoinmune.
Los receptores de estrógenos están presentes en los fibroblastos sinoviales y podrían provocar la producción de metaloproteasas perjudiciales para el cartílago.
La estimulación de los receptores de estrógenos en los macrófagos puede aumentar la producción de TNF-α, citocina inflamatoria fundamental en la AR.
Diagnóstico
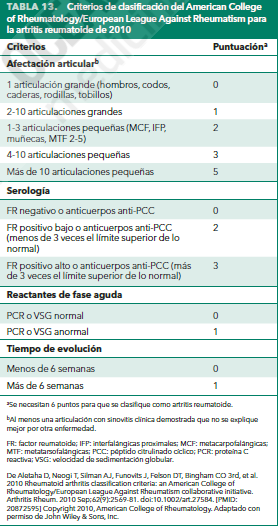
Los criterios de clasificación de la AR del American College of Rheumatology (ACR) y la European League Against Rheumatism (EULAR) de 2010 son más sensibles pero menos específicos que los anteriores criterios de 1987 y ponen de relieve el diagnóstico y el tratamiento precoces para evitar las consecuencias permanentes de la inflamación crónica.
Manifestaciones clínicas
La AR es un trastorno clínico y el inicio de los síntomas suele ser gradual. En general, los pacientes con AR refieren dolor articular y síntomas inflamatorios como hinchazón y rigidez matutina, muchas veces de varias horas de duración. Por lo general, la rigidez empeora con el reposo y se alivia con la actividad continua.
La hinchazón articular (cualidad blanda o cenagosa de la articulación afectada) es palpable en la exploración articular.
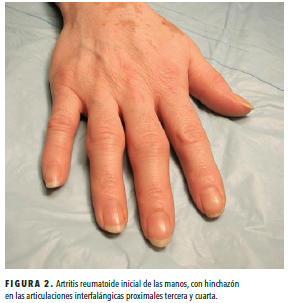
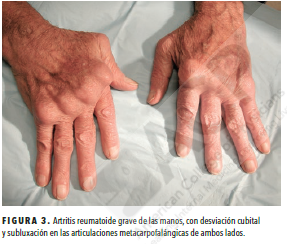
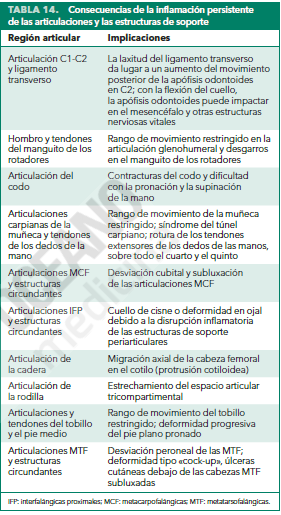
El patrón de la afectación articular es útil para diagnosticar AR. Normalmente, la AR afecta a las articulaciones metacarpofalángicas, las articulaciones metatarsofalángicas y las articulaciones interfalángicas proximales de las manos y los pies, pero respeta las articulaciones interfalángicas distales de las extremidades superiores e inferiores.
Muñecas, codos, hombros, caderas, rodillas y tobillos también pueden estar afectados. La AR afecta a las articulaciones de manera simétrica (es decir, suelen estar afectadas las articulaciones de los dos lados del cuerpo), aunque la gravedad puede ser asimétrica. En ocasiones, la AR puede manifestarse con una afectación persistente de una única articulación.
La AR preserva la columna torácica y lumbar, pero afecta a la columna cervical, sobre todo a la articulación C1-C2 (atlantoaxoidea).
Estudios de laboratorio
Las pruebas de laboratorio más útiles para el diagnóstico de la AR son las del factor reumatoide y los anticuerpos contra el péptido citrulinado cíclico (PCC). Aproximadamente en el 70% de los pacientes con AR se encuentra el factor reumatoide, que puede estar presente en el momento del inicio de la enfermedad.
Dado que hay otras enfermedades que pueden estar asociadas a factor reumatoide, su especificidad para la AR es algo limitada. Los anticuerpos anti-PCC también están presentes en el 70% de los pacientes con AR, pero tienen una especificidad del 95%. Los anticuerpos anti-PCC también son más predictivos de enfermedad erosiva que el factor reumatoide.
En torno al 10-20% de los pacientes con diagnóstico de AR son seronegativos (es decir, ni el factor reumatoide ni los anticuerpos anti-PCC son positivos). Aunque se clasifican como afectados de AR, estos pacientes tienen una características genéticas y unos factores de riesgo algo diferentes y, en general, un mejor pronóstico que quienes padecen AR seropositiva.
La VSG y la PCR están elevadas en el 75% de los pacientes con AR y pueden usarse para controlar la respuesta al tratamiento. La inflamación sistémica inherente a la AR suele reflejarse en una anemia por inflamación y una trombocitosis moderada.
Estudios de imagen
La radiografía simple de manos y/o pies es un estudio de imagen estándar para la AR y puede ser útil para el diagnóstico y la evaluación de la progresión, a pesar de que las radiografías iniciales pueden ser normales. Las alteraciones radiográficas incluyen
osteopenia periarticular, erosiones marginales y estrechamiento del espacio articular.
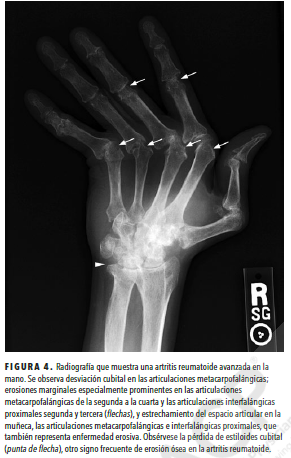
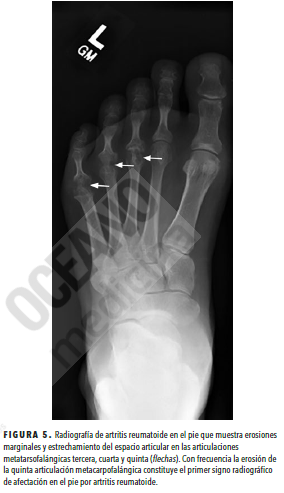
En caso de presunta subluxación de C1-C2, conviene obtener una radiografía de columna cervical con proyecciones en flexión/extensión.
La RM y la ecografía son más sensibles que la radiografía simple y pueden tener utilidad para realizar un seguimiento de la enfermedad, evaluar el riesgo de progresión y determinar la respuesta al tratamiento. La ecografía se está convirtiendo en una herramienta habitual para detectar líquido articular, engrosamiento del tejido sinovial, erosiones iniciales y aumento de la vascularidad.
La RM se utiliza para medir el edema de la médula ósea, la sinovitis y las erosiones; también está específicamente indicada en caso de presunta afectación atlantoaxoidea.
Complicaciones y manifestaciones extraarticulares
Articulaciones
El daño articular de la AR es consecuencia de la aparición de sinovitis en el interior de la articulación. El recubrimiento sinovial, que normalmente solo tiene un grosor de unas cuantas células, experimenta una expansión significativa y produce metaloproteasas que dañan el cartílago.
El ligando del receptor activador del factor nuclear kappaB (RANKL), producido por las células inflamatorias, activa a los osteoclastos para que erosionen el hueso. Las metaloproteasas y los osteoclastos activados dan lugar a diversas alteraciones irreversibles de las articulaciones.
Piel
Las alteraciones cutáneas de la AR más frecuentes son los nódulos reumatoides, presentes en hasta el 30% de los pacientes. Los nódulos suelen aparecer en la región del olécranon y pueden confundirse con tofos gotosos, pero también pueden presentarse sobre las articulaciones de la mano y los pies e incluso en los pulmones.
En raras ocasiones, la nodulosis pueden estar provocada por determinados fármacos (metotrexato y leflunomida), pero puede responder a otros (hidroxicloroquina y colchicina). Los pacientes con AR presentan también mayor riesgo de dermatosis neutrofílicas como la piodermia gangrenosa o el síndrome de Sweet.
La vasculitis cutánea de vasos pequeños puede producir púrpura palpable.
Ojos
La manifestación ocular más frecuente en la AR es el ojo seco (queratoconjuntivitis seca), que se presenta en entre el 10% y el 15% de los pacientes y puede ser grave. La mayoría de estos pacientes tienen también la boca seca y se clasifican como afectados de síndrome de Sjögren secundario.
Menos frecuentes (1%) son la epiescleritis (inflamación de los vasos esclerales superficiales) y la escleritis (inflamación de los vasos esclerales profundos). La AR es una de las enfermedades más frecuentes que cursan con escleritis, que puede provocar ceguera y da lugar a adelgazamiento y perforación de la esclerótica.
Puede producirse queratitis (inflamación de la córnea), que es ulcerativa y se sitúa en la periferia de la córnea; la queratitis grave se denomina fusión corneal. Tanto la escleritis como la queratitis requieren una derivación inmediata a un oftalmólogo.
Pulmones
Hasta en el 50% de los pacientes con AR se observa atrapamiento de aire, que refleja enfermedad de las vías respiratorias pequeñas. La enfermedad pleural está presente en hasta el 5% de los casos; los derrames pleurales son exudativos y pueden ser grandes.
Los derrames pleurales por AR se caracterizan por glucosa y pH bajos (que simulan infección bacteriana o tuberculosa y cáncer) y niveles bajos de complemento, así como niveles altos de proteína total, factor reumatoide y lactato deshidrogenasa.
Las células inflamatorias del derrame por AR son típicamente mononucleares; un derrame con predominio de neutrófilos es indicativo de infección.
La enfermedad pulmonar intersticial contribuye a la mortalidad excesiva de la AR y puede darse en el 50% de los pacientes, pero la enfermedad clínicamente significativa se observa en el 10%.
Se produce bronquiectasia y bronquiolitis; esta última puede ser obliterativa/constrictiva. La afectación de las vías respiratorias altas por artritis cricoaritenoidea es infrecuente; los síntomas incluyen ronquera, dolor de garganta, disfagia y estridor. La artritis cricoaritenoidea puede dar problemas para la intubación endotranqueal.
Corazón
La enfermedad cardíaca aterosclerótica sigue siendo la causa principal de muerte excesiva en los pacientes con AR, aunque los datos recientes indican que el riesgo de enfermedad cardiovascular podría estar descendiendo hacia el de la población general.
Sin embargo, los pacientes con AR deben considerarse de alto riesgo cardiovascular para los fines de la evaluación perioperatoria, por lo que es necesario abordar los factores de riesgo de enfermedad cardiovascular como la dislipemia y la hipertensión.
La pericarditis clínicamente significativa es infrecuente. Se ha comunicado la ocurrencia de miocarditis granulomatosa, enfermedad valvular (principalmente mitral), bloqueo de la conducción y aortitis en la AR, aunque son muy infrecuentes.
Hematológicas
La anemia por inflamación constituye la anomalía hematológica más frecuente en la AR. El síndrome de Felty consiste en neutropenia y esplenomegalia que se presentan en pacientes con AR seropositiva, grave y de larga evolución. Estos pacientes tienen riesgo de infección bacteriana grave, úlceras en las extremidades inferiores, linfoma y vasculitis.
Con el tratamiento actual, el síndrome de Felty se ha vuelto infrecuente. Los pacientes con AR pueden experimentar también un síndrome de linfocitos granulares grandes que puede progresar a leucemia linfocítica granular grande. Las manifestaciones se solapan con las del síndrome de Felty e incluyen neutropenia, anemia, trombocitopenia, esplenomegalia e infecciones recurrentes.
Los pacientes con AR presentan un riesgo elevado de linfomas (sobre todos linfomas de linfocitos B grandes) que está correlacionado con la actividad patológica.
Vasos sanguíneos
Un pequeño porcentaje de los pacientes con AR experimentan vasculitis cutánea de vasos pequeños que provoca púrpura palpable o infartos periungueales. Una vasculitis de vasos grandes muy infrecuente, parecida a la poliarteritis nodosa, puede afectar a varios sistemas y órganos; antes del tratamiento actual, tenía una mortalidad a los cinco años de entre el 30% y el 50%.
Manejo
Consideraciones generales
Las directrices terapéuticas para la AR del ACR de 2015 defienden el diagnóstico precoz y un tratamiento temprano agresivo para prevenir los daños irreversibles de los cartílagos y los huesos. Los criterios de clasificación de la AR del ACR de 2010 ponen de relieve la sensibilidad para permitir un diagnóstico temprano e instaurar un tratamiento modificador de la enfermedad.
Un objetivo clave del tratamiento consiste en tratar hasta el objetivo, que consiste en la consecución de la remisión o de una actividad patológica baja. La evaluación de la actividad patológica implica la realización de una determinación medida mediante combinaciones de las cifras de articulaciones sensibles e hinchadas (normalmente 28 articulaciones sin incluir los pies), la impresión de la actividad patológica del paciente y el médico y, en algunos sistemas de puntuación, la determinación de la VSG o la PCR.
Estos parámetros se combinan en una puntuación compuesta para asignar una actividad patológica que va de remisión a actividad baja, moderada o alta. El Clinical Disease Activity Index (CDAI) y la puntuación Disease Activity Score 28 (DAS28) son las dos herramientas de uso habitual para evaluar la actividad patológica y la respuesta al tratamiento.
El tratamiento hasta el objetivo en la AR da lugar a menos daños radiográficos, un menor riesgo cardiovascular y un aumento de la productividad laboral en comparación con la atención convencional.
Las directrices terapéuticas para la AR del ACR de 2015 pueden ayudar en la toma de las decisiones iniciales sobre el tratamiento en la AR inicial. Normalmente el tratamiento avanza a intervalos de 12 semanas con el objetivo de lograr la remisión o una actividad patológica baja lo más rápido posible.
Los pacientes que permanecen en remisión o con baja actividad patológica durante seis meses o más pueden reducir la intensidad del tratamiento. Las decisiones terapéuticas para la AR establecida son más complejas. En la siguiente figura se muestra una estrategia inicial para el tratamiento de la AR tanto inicial como establecida.
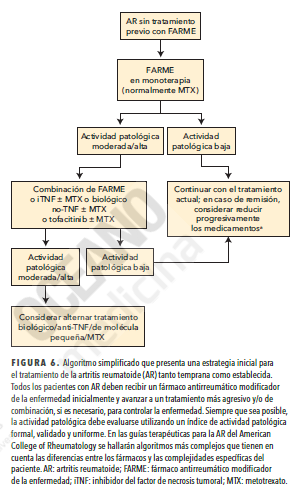
Fármacos antirreumáticos modificadores de la enfermedad
Fármacos antirreumáticos modificadores de la enfermedad no biológicos
El metotrexato es el fármaco de anclaje en la AR y se utiliza tanto en monoterapia como en tratamiento de combinación. En los pacientes con respuesta parcial, puede ajustarse progresivamente hasta dosis que alcanzan los 25 mg por semana; en general, el médico responsable del tratamiento debe maximizar la administración de metotrexato antes de añadir otros fármacos.
A dosis superiores a 15 mg semanales, la absorción oral de metotrexato se aproxima a su límite efectivo; cambiar a la administración subcutánea permite alcanzar niveles séricos del fármaco más elevados. Los suplementos de ácido fólico minimizan la toxicidad sin reducir la eficacia.
Entre el 30% y el 50% de los pacientes con AR que usan metotrexato en monoterapia logran la remisión o una actividad patológica baja.
La sulfasalazina, la leflunomida y la hidroxicloroquina también pueden emplearse en monoterapia en la AR. La leflunomida puede ser útil en quienes no toleran el metotrexato. La hidroxicloroquina es el fármaco menos potente, pero puede usarse en la enfermedad muy inicial, cuando la puntuación de actividad de la enfermedad es baja.
Además, se utiliza como parte del tratamiento triple (metotrexato, sulfasalazina e hidroxicloroquina). Los datos disponibles indican que el tratamiento triple es comparable al metotrexato combinado con un inhibidor del TNF-α, excepto en lo que se refiere al área de progresión radiográfica.
Fármacos antirreumáticos modificadores de la enfermedad biológicos
Los FARME biológicos pueden usarse en monoterapia, pero normalmente se añaden al metotrexato en caso de persistencia de actividad patológica moderada o alta. Los inhibidores del TNF-α son los FARME biológicos de uso más frecuente; estos fármacos tienen un inicio de la acción relativamente rápido y muestran sinergia con el metotrexato.
Además, se ha observado que la combinación de metotrexato y un inhibidor del TNF-α tiene un «efecto de desconexión», lo que significa que los pacientes con actividad patológica clínica continua pueden mostrar poco o ningún daño en el cartílago y el hueso.
Este efecto se ha observado también con el rituximab o el tocilizumab en combinación con metotrexato. Otros FARME biológicos utilizados en la AR son el abatacept (un modulador selectivo de la coestimulación de los linfocitos T) y el tofacitinib (un inhibidor de la cinasa Janus de molécula pequeña).
Mientras no se disponga de datos de más calidad para orientar las decisiones terapéuticas, la elección de un FARME biológico sigue siendo empírica y se basa en las características del paciente, como pueden ser los fármacos que deben evitarse debido a las enfermedades concurrentes (evitar el abatacept en un paciente con enfermedad pulmonar obstructiva crónica [EPOC]).
Antiinflamatorios no esteroideos
Hace tiempo, los AINE eran el puntal del tratamiento de la AR. Estos fármacos no modifican la enfermedad y no previenen el daño articular. Se usan principalmente para controlar los síntomas mientras se espera a que los FARME hagan todo su efecto o en los pacientes con artrosis postinflamatoria.
Glucocorticoides
A diferencia de los AINE, los glucocorticoides pueden tener un efecto modificador de la enfermedad. Un estudio reciente probó 10mg/día de prednisona en comparación con placebo durante dos años combinado con metotrexato; el grupo de prednisona no experimentó más efectos secundarios que el grupo de placebo, pero obtuvo un mejor control de la actividad patológica, utilizó menos metotrexato, necesitó menos medicamentos adicionales y sufrió menos daño radiográfico.
La prednisona en dosis bajas (5-10 mg/día) puede usarse para mejorar con rapidez los síntomas de AR mientras se espera a que los medicamentos a largo plazo sean eficaces, o utilizarse a corto plazo para las exacerbaciones de la enfermedad.
No obstante, el tratamiento a largo plazo con glucocorticoides puede estar asociado a efectos adversos importantes como osteoporosis, diabetes mellitus e infección.
Cirugía
Con las estrategias terapéuticas actuales, el tratamiento quirúrgico es mucho menos frecuente en la AR. Sin embargo, algunos pacientes pueden requerir una sinovectomía para una única articulación con hinchazón persistente, liberación del túnel carpiano, reparación de un tendón roto, artroplastia total (hombro, articulaciones metacarpofalángicas, cadera, rodilla o tobillo) o fusión articular para una articulación dañada dolorosa (muñeca o tobillo).
Embarazo
Durante el primer año posterior a un embarazo hay un mayor riesgo de experimentar AR. La lactancia puede reducir ese riesgo. Dos terceras partes de las mujeres con AR establecida entrarán en remisión o alcanzarán una actividad patológica baja durante el embarazo, y una tercera parte no mejorarán o empeorarán.
El manejo farmacológico constituye un problema importante; es necesario hablar de los planes de embarazo con cualquier mujer en edad fértil que vaya a iniciar un tratamiento.